
μυοσκελετικες παθήσεις
Οι μυοσκελετικές παθήσεις αποτελούν από τις συνηθέστερες διαταραχές που σχετίζονται με την εργασία και την άθληση. Εκατομμύρια ασθενείς σε ολόκληρη την Ευρώπη πάσχουν από μυοσκελετικές παθήσεις, το δε κόστος που συνεπάγονται οι εν λόγω διαταραχές ανέρχεται σε δισεκατομμύρια ευρώ. Η αντιμετώπιση των διαταραχών αυτών συμβάλλει στη βελτίωση της ποιότητας ζωής των ασθενών και στην επιστροφή τους στη φυσιολογική καθημερινότητα.
Οι μυοσκελετικές παθήσεις προσβάλλουν συνήθως τη ράχη, τον αυχένα, τους ώμους, τα άνω και κάτω άκρα, τη σπονδυλική στήλη και τις αντίστοιχες μυϊκές ομάδες όπου περιλαμβάνουν κάθε βλάβη ή διαταραχή των αρθρώσεων ή άλλων ιστών. Τα προβλήματα υγείας κυμαίνονται από τις ελαφρές ενοχλήσεις και τους πόνους έως τις σοβαρές ασθένειες που απαιτούν τη διακοπή της εργασίας/άθλησης ή την ένταξη των ασθενών σε θεραπευτική αγωγή. Σε πιο χρόνιες περιπτώσεις, ενδέχεται να οδηγούν σε αναπηρία και να επιβάλλουν την αποχώρηση από την εργασία.
οσφυαλγία
Η οσφυαλγία, από τις λέξεις οσφύς (μέση) και άλγος (πόνος), είναι σύμπτωμα που αφορά κάθε πόνο στην οσφυϊκή μοίρα της σπονδυλικής στήλης (στη μέση), ανεξάρτητα από την αιτία που τον προκαλεί και από την οποία το 80% των ανθρώπων επηρεάζεται κάποια στιγμή στη ζωή τους.
Είναι συχνότερη στην 4η και 5η δεκαετία της ζωής και συνήθως οφείλεται σε εκφύλιση των κατώτερων οσφυϊκών διαστημάτων που είναι τα πιο κινητά. Συχνά η εκφύλιση ξεκινάει από έναν ή περισσότερους μεσοσπονδύλιους δίσκους (δισκοπάθεια) και στη συνέχεια ακολουθεί εκφύλιση των σπονδυλικών αρθρώσεων, που προκαλεί αστάθεια και στένωση του σπονδυλικού σωλήνα.
Ταυτόχρονα με την οσφυαλγία, μία κήλη δίσκου μπορεί να πιέσει και κάποιο νεύρο (νευρική ρίζα) και με αποτέλεσμα πόνο στο πόδι, που είναι γνωστός με τον όρο «ισχιαλγία»

Η Οσφυαλγία μπορεί να χαρακτηριστεί από τη διάρκεια των συμπτωμάτων ως:
• Οξεία (λιγότερο από 4 εβδομάδες από την έναρξη των συμπτωμάτων),
• Yπoξεία (4-12 εβδομάδες),
• Χρόνια (πάνω από 12 εβδομάδες)
Η πλειοψηφία των αιτίων της Οσφυαλγίας προέρχεται από καλοήθη μυοσκελετικά προβλήματα και αναφέρονται ως μη ειδική οσφυαλγία. Αυτός ο τύπος μπορεί να οφείλεται σε διάστρεμμα ή τέντωμα μυός ή διάστρεμμα μαλακού ιστού, ιδίως σε περιπτώσεις όπου ο πόνος ξαφνικά προέκυψε κατά τη διάρκεια της σωματικής φόρτισης της σπονδυλικής στήλης, με τον πόνο πλευρικά προς τη σπονδυλική στήλη. Κατά μία άποψη, πάνω από το 90% των περιπτώσεων της Οσφυαλγίας ανήκουν στην κατηγορία αυτή.
Μέχρι σήμερα έχουν περιγραφεί πάνω από 100 αίτια που προκαλούν μη ειδική αλλά και ειδική Οσφυαλγία. Ορισμένα από αυτά είναι συχνά και ορισμένα σπάνια. Τα συχνότερα από αυτά τα αίτια είναι η κήλη μεσοσπονδυλίου δίσκου, η εκφυλιστική δισκοπάθεια και η εκφυλιστική σπονδυλοαρθροπάθεια (σπονδύλωση). Ωστόσο, ιδίως στα παιδιά και τους ηλικιωμένους, δεν αποκλείονται άλλα αίτια όπως η σκολίωση, η σπονδυλόλυση, η σπονδυλολίσθηση, οι όγκοι της σπονδυλικής στήλης, οι οστικές μεταστάσεις, οι μικροβιακές σπονδυλοδισκίτιδες και, το σπουδαιότερο, ο λεγόμενος αντανακλώμενος πόνος (reffered pain). Για παράδειγμα, έχει δημοσιευθεί ότι ένα συχνό αίτιο οσφυαλγίας στις γυναίκες είναι τα γαστρεντερολογικά προβλήματα (πχ σύνδρομο του ευερέθιστου εντέρου) και οι γυναικολογικές παθήσεις.
Η άσκηση είναι αποτελεσματική στην πρόληψη της υποτροπής του μη-οξέος πόνου, ωστόσο, έχει δείξει μικτά αποτελέσματα στη θεραπεία των οξέων επεισοδίων. Το κάπνισμα επηρεάζει την επιτυχία και τη σωστή θεραπεία, καθώς ο καπνός και η νικοτίνη επιταχύνουν την επιδείνωση της σπονδυλικής στήλης, τη μείωση της ροής του αίματος στη χαμηλότερη σπονδυλική στήλη και γίνονται αιτία για να εκφυλιστούν οι μεσοσπονδύλιοι δίσκοι.
Για τη διάγνωση πιθανό να χρειαστεί απεικονιστικός έλεγχος (ακτινογραφίες, μαγνητική τομογραφία, αξονική τομογραφία), τον οποίο θα ζητήσει ο ειδικός ιατρός στις περιπτώσεις που απαιτείται.
Γενικά για την πρόληψη της οσφυαλγίας, είναι ευρέως αποδεκτό ότι πρέπει να αποφεύγουμε την καθιστική ζωή και να εντάξουμε την άσκηση στην καθημερινότητά μας. Οι κύριες μυϊκές ομάδες που πρέπει να γυμνάζουμε είναι οι μύες της μέσης (κοιλιακοί, ραχιαίοι, γλουτιαίοι). Αθλήματα που γυμνάζουν συνολικά το σώμα, όπως η κολύμβηση, πρέπει να προτιμούνται. Επειδή όμως ο κάθε άνθρωπος είναι διαφορετικός, το σωστότερο είναι να ακολουθεί εξατομικευμένο πρόγραμμα άσκησης υπό παρακολούθηση ειδικών, ειδικά αν έχει ήδη πρόβλημα με τη μέση του και δεν είναι στο στάδιο της οξείας φάσης. Θα πρέπει επίσης να ελέγχουμε το βάρος του σώματός μας, προσέχοντας τη διατροφή μας. Οι υπέρβαροι με χαλαρούς μύες είναι πιο πιθανό να έχουν συχνά επεισόδια οσφυαλγίας.
Τα ακόλουθα μέτρα έχουν βρεθεί να είναι αποτελεσματικά για την αντιμετώπιση της οσφυαλγίας:
• Θεραπεία μέσω της άσκησης
• Αναλγητικά φάρμακα
• Φυσικά μέσα (θερμό, ψυχρό, ηλεκτρισμός)
• Ιατρικός βελονισμός
• Μεσοθεραπεία
• Μεταβολές καθημερινού τρόπου ζωής
Ο ιατρός Φυσικής Ιατρικής και Αποκατάστασης (φυσίατρος) διαθέτει την κατάλληλη εμπειρία στην αντιμετώπιση τόσο του οξέος όσο και του χρόνιου πόνου και συνεισφέρει σημαντικά στην αποφυγή χειρουργικής επέμβασης.
αυχενικό σύνδρομο
Ονομάζουμε αυχενικό σύνδρομο όχι μια συγκεκριμένη πάθηση, αλλά μια ομάδα ενοχλημάτων γύρω από τον αυχένα, πού περιλαμβάνει αυχεναλγία, δυσκαμψία, αντανακλώμενο πόνο, νευραλγία, πονοκέφαλο, και ζάλη.
Πολλοί άνθρωποι παρουσιάζουν συχνά μια ομάδα συμπτωμάτων από τον αυχένα, πού περιλαμβάνει αυχεναλγία (πόνος στον αυχένα), δυσκαμψία (δυσκολία στις κινήσεις της αυχενικής μοίρας), αντανάκλαση στη ράχη και τα άνω άκρα (αυχενική ριζοπάθεια), όπως επίσης ζάλη, αστάθεια και πονοκέφαλο (αυχενογενής ζάλη και πονοκέφαλος). Ο πόνος στον αυχένα και τα συνοδά του σημεία είναι πολύ συχνό πρόβλημα στό γενικό πληθυσμό. Σύμφωνα με μελέτες αυχεναλγία εμφανίζει ένας στους 10 ανθρώπους όλων των ηλικιών πράγμα που σημαίνει ότι περίπου 1.000.000 Έλληνες πάσχουν από αυχεναλγία. Από αυτούς, οι μισοί περίπου έχουν σοβαρό πρόβλημα, που απαιτεί ιατρική παρακολούθηση και φαρμακευτική θεραπεία. Οι γυναίκες εμφανίζουν πολύ πιο συχνά αυχεναλγία (2-4 φορές συχνότερα των ανδρών) και όλες οι καταστάσεις πόνου στον αυχένα, οποιασδήποτε αιτιολογίας, συνδυάζονται με άγχος. Συχνά οι πάσχοντες από αυχενική ριζοπάθεια δεν πονούν στον αυχένα αλλά στον ώμο.
Τα συχνότερα αίτια αυχεναλγίας (πόνου στον αυχένα) είναι:
1)Κήλη δίσκου αυχένος (δισκοκήλη),
2) Εκφυλιστική δισκοπάθεια και εκφυλιστική σπονδυλαρθρίτιδα,
3) Μυοσυνδεσμική καταπόνηση,
4) Κεφαλαλγία εκ τάσεως
Αναλυτικά:
Τραυματικά αίτια αυχεναλγίας
• Κατάγματα,εξαρθρήματα,υπεξαρθρήματα της αυχενικής μοίρας (ΑΜΣΣ)
• Τραυματισμοί μαλακών μορίων ΑΜΣΣ
• Εξελκυσμός βραχιονίου πλέγματος
• Μετατραυματικές βλάβες αυχένος
Εκφυλιστικά-Φλεγμονώδη-Ρευματολογικά αίτια
• Aυχενική Εκφυλιστική Δισκοπάθεια
• Αυχενική Σπονδύλωση, ή σπονδυλοαρθρoπάθεια
• Ρευματοειδής αρθρίτιδα Αυχένος, οροθετική (75%) ή οροαρνητική (25%)
• Ρευματική πολυμυαλγία με προσβολή του αυχένος
Λειτουργικά-Μηχανικά αίτια Αυχενικού Συνδρόμου-Σύνδρομα Καταπόνησης
• Mυϊκή Αυχεναλγία-Μυοτενόντια Διάταση τού Αυχένος
• Κήλη δίσκου αυχένος
• Aυχενική σπονδυλολίσθηση
• Ραιβόκρανο κάθε αιτιολογίας
• Σύνδρομο του Ανελκτήρος Ωμοπλάτης Μυός
• Σύνδρομο του Τραπεζοειδούς Μυός
• Σύνδρομο του Ρομβοειδούς Μυός
Προβαλλόμενος-ακτινοβολούμενος-αντανακλώμενος πόνος στόν αυχένα
• Παθήσεις Κρανίου: (Πχ. πρωτοπαθείς ή μεταστατικοί όγκοι εγκεφάλου και παρεγκεφαλίδας)
• Παθήσεις ώμου: (Πχ. περιαρθρίτιδα, συμφυτική Θυλακίτιδα κ.α.)
• Παθήσεις ενδοθωρακικές: έμφραγμα μυοκαρδίου, στηθάγχη, κακοήθειες πνευμόνων κ.α.
• Παθήσεις ενδοκοιλιακές: πεπτικό έλκος, οισοφαγίτιδα κ.α.)
Στη συντριπτική πλειοψηφία των περιπτώσεων, η αντιμετώπιση είναι συντηρητική και ο Ιατρός Φυσικής Ιατρικής και Αποκατάστασης μπορεί να δώσει την καλύτερη λύση για τη ταχύτερη ανακούφιση των συμπτωμάτων.
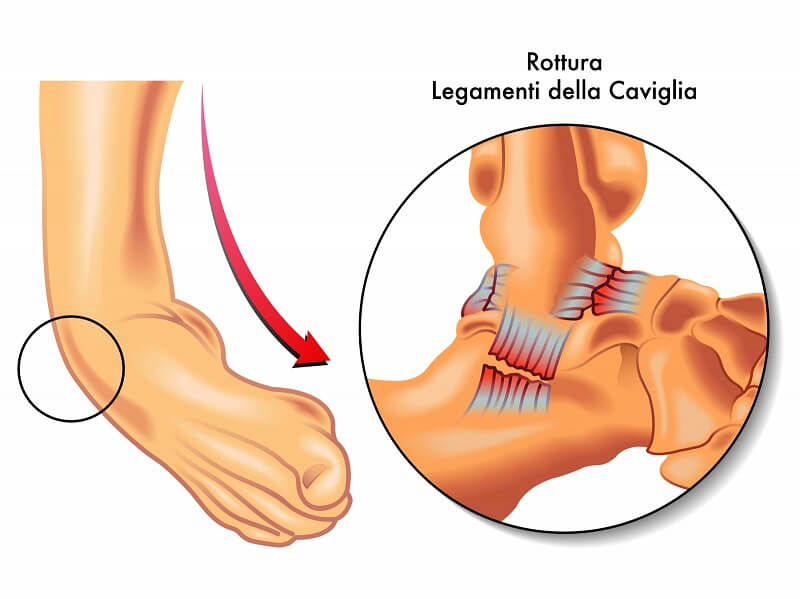
διάστρεμμα της ποδοκνημικής αρθρώσεως
Διάστρεμμα της ποδοκνημικής αρθρώσεως ονομάζεται η τραυματική ρήξη (διατομή) διαφόρων συνδέσμων της αρθρώσεως, αλλά χωρίς κάταγμα στα οστά. Ενίοτε όμως, ένα διάστρεμμα της ποδοκνημικής συνυπάρχει με κάταγμα οστού, οπότε πρόκειται για μικτή τραυματική βλάβη. Η λέξη «διάστρεμμα» είναι αρχαία ελληνική, προερχόμενη από το ρήμα «διαστρέφω» (διά + στρέφω = διαστρεβλώνω, παραμορφώνω).
Τα διαστρέμματα της ποδοκνημικής αρθρώσεως διακρίνονται κλινικώς σε τρεις βαθμούς ανάλογα με τη βαρύτητά τους. Υπολογίζεται ότι το 80% είναι πρώτου βαθμού, το 15% είναι δευτέρου βαθμού και το 5% είναι τρίτου βαθμού. Τα συχνά κατάγματα της ποδοκνημικής συνοδεύονται πάντα και από ρήξεις συνδέσμων (διάστρεμμα). Η ταξινόμηση των διαστρεμμάτων έχει ως εξής:
• 1ου βαθμού διαστρέμματα: Ελαφρά ρήξη, διάταση των συνδέσμων
• 2ου βαθμού διαστρέμματα : Μερική ρήξη των συνδέσμων
• 3ου βαθμού διαστρέμματα : Πλήρης ρήξη των συνδέσμων
Το διάστρεμμα της ποδοκνημικής αρθρώσεως είναι η συχνότερη στατιστικά τραυματική βλάβη του ανθρώπινου σώματος. Υπολογίζεται ότι σχεδόν το 100% των ανθρώπων κάποτε έχει ή θα υποστεί διάστρεμμα της ποδοκνημικής, και μάλιστα τουλάχιστον το 50% από αυτούς θα το υποστεί πολλές φορές και στα δύο πόδια.
Η κλινική εικόνα των διαστρεμμάτων της ποδοκνημικής ποικίλει σε βαρύτητα ανάλογα με το στάδιο της βλάβης, αλλά και από το πόσο χρονικό διάστημα πέρασε από τον τραυματισμό. Η πιο απλή περίπτωση διαστρέμματος είναι να «γυρίσει» σε κάποιον το πόδι ελαφρά όταν περπατά και να συνεχίσει το βάδισμα ανενόχλητος και η βαρύτερη περίπτωση είναι να γίνει ολική ρήξη ομάδας συνδέσμων με μεγάλο αιμάτωμα. Ο ασθενής είναι είτε αθλητής που υφίσταται μια στροφική βλάβη στην ποδοκνημική άρθρωση, είτε εργαζόμενος, είτε ένας απλός βαδίζων καθημερινός άνθρωπος. Η κλινική εικόνα περιλαμβάνει πόνο, οίδημα (πρήξιμο), αιμάτωμα, δυσκαμψία και χωλότητα (ο ασθενής δεν μπορεί να βαδίσει εύκολα λόγω πόνου).
Το διάστρεμμα είναι μια βλάβη ελαφρά ή βαρεία, όπου το πέλμα στρέφεται έξω ή μέσα, με παράλληλο πρηνισμό ή υπτιασμό και προκαλεί ρήξη κάποιων συνδέσμων της ποδοκνημικής. Η ρήξη αυτή αργά η γρήγορα προκαλεί και τοπική αιμορραγία και οίδημα.
Πίσω από ένα «αθώο» διάστρεμμα της ποδοκνημικής άρθρωσης, μπορεί να κρύβονται: κάταγμα περόνης, κάταγμα αστραγάλου, κάταγμα έσω σφυρού, κάταγμα ταρσού, κάταγμα μεταταρσίων, χόνδρινο κάταγμα μη ορατό σε ακτινογραφία, βλάβη του συζευκτικού χόνδρου στα παιδιά και τους εφήβους (βλάβες τύπου Salter), σημαντικές ρήξεις τενόντων ή συνδέσμων, κλπ. Ορισμένα από αυτά χρειάζονται χειρουργική αντιμετώπιση.
Θεραπεία διαστρεμμάτων 1ου βαθμού
Η απλή αυτή περίπτωση αντιμετωπίζεται πάντα με συντηρητική αγωγή, η οποία περιλαμβάνει ελαστική επίδεση για 5-10 μέρες. Η επίδεση αυτή εφαρμόζεται την ημέρα και αφαιρείται το βράδυ. Επιτρέπεται χλιαρό λουτρό και ήπιες ασκήσεις από τη δεύτερη μέρα. Η βάδιση επιτρέπεται ελεύθερα από την πρώτη ημέρα. Συνήθως τα διαστρέμματα πρώτου βαθμού αποκαθίστανται πλήρως μέσα σε 7 μέρες περίπου. Η άθληση επιτρέπεται περίπου σε 10 ημέρες μετά τον τραυματισμό.
Θεραπεία διαστρεμμάτων 2ου βαθμού
Η θεραπεία των διαστρεμμάτων 2ου βαθμού γίνεται πάντα συντηρητικά με άμεση διακοπή άθλησης και ακινητοποίηση με συμπιεστικό επίδεσμο. Επιτρέπεται χλιαρό λουτρό και ήπιες ασκήσεις από τη δεύτερη μέρα. Η βάδιση επιτρέπεται από την πρώτη μέρα με περιορισμό και με μερική φόρτιση για 5-10 μέρες. Αν υπάρχει σημαντικός πόνος και οίδημα (πρήξιμο) χορηγούνται για 5-10 μέρες αναλγητικά φάρμακα, ενώ ενίοτε χρησιμοποιείται και πλαστικός νάρθηκας σταθεροποίησης (τύπου aircast). Ορισμένες περιπτώσεις ασθενών, πέραν του χλιαρού λουτρού και των ασκήσεων, χρειάζονται και φυσιοθεραπείες. Σε γενικές γραμμές, τα διαστρέμματα της ποδοκνημικής δευτέρου βαθμού αποκαθίστανται κλινικώς μέσα σε 15-20 μέρες. Η άθληση επιτρέπεται σε 20-30 ημέρες.
Θεραπεία διαστρεμμάτων 3ου βαθμού
Τα διαστρέμματα της ποδοκνημικής τρίτου βαθμού θεωρούνται αρκετά σοβαρά. Παλιά, είχαν προταθεί δύο θεραπείες: αφενός μεν η εγχείρηση συρραφής συνδέσμων και αφετέρου η συντηρητική θεραπεία ακινητοποίησης με γύψο. Σε άτομα που ασχολούνται επαγγελματικά με τον αθλητισμό, θα πρέπει να γίνεται στατοκινητικός έλεγχος της ποδοκνημικής ώστε να διαπιστωθεί εάν υφίσταται και πόσο αστάθεια. Μεγάλες - σοβαρές αστάθειες είθισται να χειρουργούνται σε εξειδικευμένα κέντρα. Μετά από πολλά χρόνια διαφωνιών, αποδείχθηκε με μεγάλες διπλές-τυφλές μελέτες ότι το τελικό αποτέλεσμα είναι σχεδόν παρόμοιο, είτε χειρουργηθεί ο ασθενής είτε ακολουθήσει συντηρητική αγωγή. Έτσι, από το 1990 και μετά, αρχίζει να επικρατεί διεθνώς η συντηρητική αγωγή με γύψο και πατερίτσες, ακόμα και για τους επαγγελματίες αθλητές. Τα τελευταία 15 χρόνια κέρδισε έδαφος η «ταχεία μέθοδος κινητοποίησης». Η ιδανική θεραπεία γίνεται ως εξής: τις πρώτες 10 μέρες χρησιμοποιείται ελαστική συμπίεση και παράλληλα έτοιμος νάρθηκας είτε κνημοποδικός, είτε άλλου τύπου. Ο ασθενής βαδίζει με 2 πατερίτσες χωρίς φόρτιση. Χλιαρό λουτρό επιτρέπεται από τη δεύτερη μέρα. Μετά από δέκα μέρες, επιτρέπεται σταδιακή βάδιση με φόρτιση και ξεκινούν φυσικοθεραπείες. Ο ασθενής μπορεί να εργασθεί μετά από 15 ημέρες. Η επάνοδος στον αθλητισμό είναι συνήθως εφικτή σε 30-60 ημέρες.
Ο ιατρός Φυσικής Ιατρικής και Αποκατάστασης (φυσίατρος) θα αξιολογήσει κλινικά και υπερηχογραφικά την ακεραιότητα των συνδέσμων της περιοχής και θα συστήνει τον ιδανικό τρόπο αντιμετώπισης, εξατομικεύοντας και συντονίζοντας το λειτουργικό πρόγραμμα αποκατάστασης.
ινομυαλγία
Ως ινομυαλγία αναφέρεται μία μορφή ρευματισμού και πιο συγκεκριμένα εξωαρθρικού ρευματισμού, καθώς αφορά πόνο στους μυς και όχι στις αρθρώσεις. Ο πάσχων από ινομυαλγία υποφέρει από διάχυτο μυοσκελετικό πόνο, καθώς οι μυς, τένοντες και ινώδεις ιστοί παρουσιάζουν άλγος, που συνυπάρχει με κόπωση και διαταραχές ύπνου. Ο πόνος της ινομυαλγίας μπορεί να εμφανισθεί ως άλγος, δυσκαμψία, πρήξιμο, μυρμήγκιασμα, αίσθημα ηλεκτρισμού, κάψιμο, αδυναμία κ.ο.κ. Παρουσιάζεται επίσης, τοπικής ευαισθησία σε συγκεκριμένες περιοχές του σώματος. Στον ασθενή με ινομυαλγία, ο βαθύς ύπνος (στάδιο IV της nonREM), διακόπτεται από άλφα κύματα (RΕΜ φάση: κύματα αφύπνισης) με αποτέλεσμα το σώμα να μη χαλαρώνει και ο ύπνος να μην ανανεώνει.
Άλλα συμπτώματα που μπορεί να συνυπάρχουν:
• Δυσανεξία στο κρύο ή στη ζέστη
• Σύνδρομο ευερέθιστου εντέρου
• Διαταραχές των γνωσιακών λειτουργιών (μνήμη, λόγος, διανοητική διαύγεια)
• Σύνδρομο χρόνιας κόπωσης
• Κεφαλαλγία
• Επώδυνα σύνδρομα μυοπεριτοναϊκού πόνου
Διάγνωση
Το 1990, το Αμερικανικό Κολέγιο Ρευματολογίας καθιέρωσε τα διαγνωστικά κριτήρια της λεγόμενης «αόρατης» μέχρι τότε πάθησης, ως εξής:
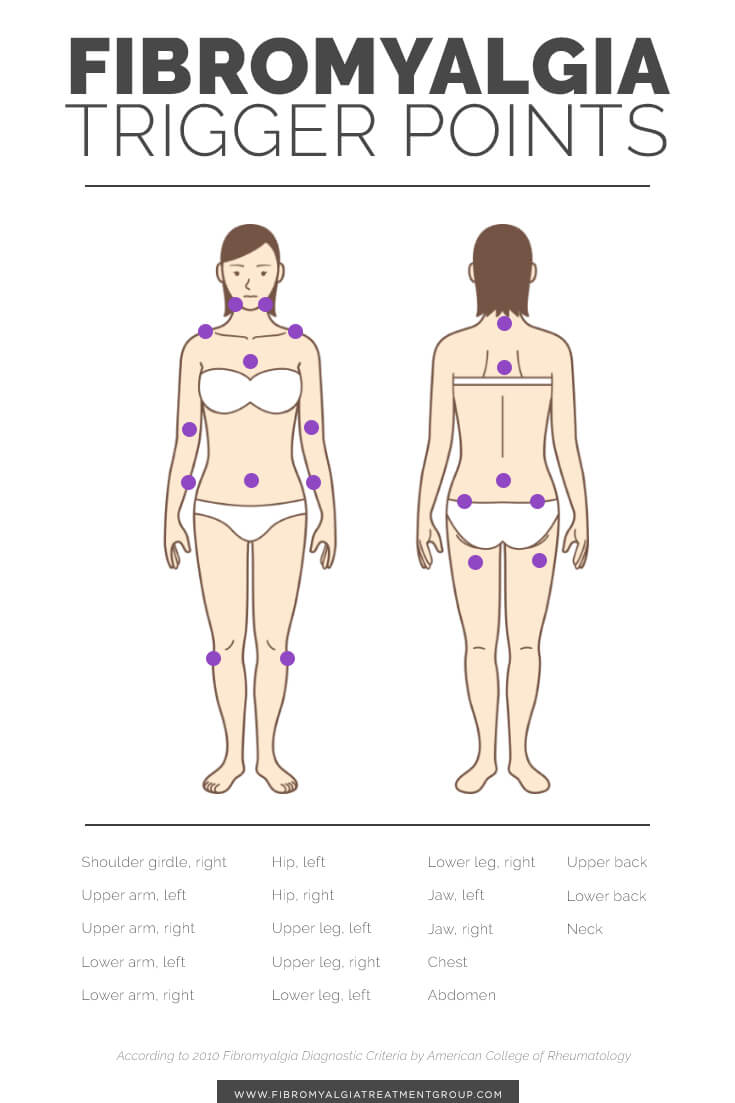
• Ιστορικό διάχυτου άλγους, που διαρκεί τουλάχιστον 3 μήνες, και αφορά και στα τέσσερα τεταρτημόρια του σώματος και στον αξονικό σκελετό
• Ύπαρξη 11 - 18 ευαίσθητων σημείων (tender points) όπου όποια πίεση βάρους 4 κιλών προκαλεί πόνο
Αιτιολογία
Η ινομυαλγία περιγράφεται ως σύνδρομο καθώς δεν είναι γνωστή η αιτία εκδήλωσής της. Για την εμφάνιση της νόσου, μπορεί να ευθύνονται περιβαλλοντικοί, γενετικοί ή/και ψυχολογικοί παράγοντες. Έρευνες σε ασθενείς με ινομυαλγία έχουν δείξει:
• Δυσλειτουργία νευροδιαβιβαστών και μεταβολές στην νευροενδοκρινική δραστηριότητα.
• Χαμηλότερα επίπεδα των νευροδιαβιβαστών σεροτονίνη και νοραδρεναλίνη που σχετίζονται με την αντίληψη του πόνου, τη ρύθμιση του ύπνου, τη διάθεση και το άγχος.
• Ιδιαίτερα υψηλή συγκέντρωση στο εγκεφαλονωτιαίο υγρό ασθενών, της ουσίας Ρ που ευθύνεται με τη σειρά της για τη μεγιστοποίηση του πόνου και την υπεραισθησία του δέρματος και των μυών, όσον αφορά στα επώδυνα ερεθίσματα.
Αντιμετώπιση
Η ινομυαλγία είναι ένα χρόνιο νόσημα με χρόνιο άλγος, διαταραχές ύπνου και κόπωση. Η ινομυαλγία έχει εξάρσεις και υφέσεις και ο κάθε ασθενής το βιώνει εντελώς διαφορετικά και σε διαφορετικό βαθμό.
Δεν υπάρχει θεραπεία και η σωστή αγωγή γίνεται πάντα σε προσωπική βάση.
Η αγωγή μπορεί να περιλαμβάνει:
• Αντιεπιληπτικά (αναλγητικά φάρμακα) • Τρικυκλικά σκευάσματα • Αερόβια άσκηση (περπάτημα, αερόβια γυμναστική, κολύμπι)
Μέχρι σήμερα ο FDA (οργανισμός των ΗΠΑ, αντίστοιχος με τον ελληνικό ΕΟΦ) έχει εγκρίνει τρία φάρμακα για την ινομυαλγία:
• Lyrica (pregabalin)
• Cymbalta (duloxetine)
• Savella
Το Lyrica ανήκει στην κατηγορία των αντιεπιληπτικών φαρμάκων. Το Cymbalta και το Savella ανήκει στους αναστολείς της επαναπρόσληψης της σεροτονίνης και της νορεπινεφρίνης (SNRI).
Συμπληρωματικά σε όποια φαρμακευτική αγωγή, η συμβουλευτική θεραπεία, με τη μορφή της γνωστικής/συμπεριφορικής μεθόδου, έχει δείξει πολύ καλά αποτελέσματα. Ο βελονισμός αποτελεί θεραπευτική μέθοδος με ικανοποιητικά αποτελέσματα στη μείωση του άλγους και στη διόρθωση των διαταραχών ύπνου. Η μεσοθεραπεία μειώνει την ευαισθησία των tender points και βελτιώνει την καθημερινότητα του ασθενούς χωρίς τη χρήση από του στόματος συστηματικής φαρμακευτικής αγωγής.
οστεοαρθρίτιδα
Η Οστεοαρθρίτιδα (ΟΑ), επίσης γνωστή ως εκφυλιστική αρθρίτιδα ή εκφυλιστική νόσος των αρθρώσεων είναι μια ομάδα μηχανικών ανωμαλιών που συνεπάγονται υποβάθμιση της αρθρώσεως, συμπεριλαμβανομένων του αρθρικού χόνδρου και υποχόνδριου οστού. Τα συμπτώματα μπορεί να περιλαμβάνουν πόνο στις αρθρώσεις, ευαισθησία, δυσκαμψία, κλείδωμα, και μερικές φορές μία διάχυση υγρού στην περιοχή της άρθρωσης. Μια ποικιλία αιτιών-κληρονομικά, αναπτυξιακά, μεταβολικά και μηχανικά- μπορεί να κινήσουν τις διαδικασίες που οδηγούν σε απώλεια του χόνδρου. Όταν οι επιφάνειες των οστών είναι λιγότερο καλά προστατευμένες από χόνδρους, τα οστά είναι δυνατόν να εκτεθούν και να καταστραφούν. Ως αποτέλεσμα της μειωμένης κίνησης λόγω πόνου, οι περιφερειακοί μύες μπορεί να ατροφήσουν και οι σύνδεσμοι μπορεί να γίνουν πιο χαλαροί.
Η θεραπεία γενικά περιλαμβάνει ένα συνδυασμό άσκησης, τροποποίηση του τρόπου ζωής και αναλγητικά. Αν ο πόνος γίνεται εξουθενωτικός, η αρθροπλαστική μπορεί να χρησιμοποιηθεί για τη βελτίωση της ποιότητας ζωής.
Το κύριο σύμπτωμα είναι ο πόνος, που προκαλεί αναπηρία και συχνά ακαμψία. Ο "πόνος" περιγράφεται γενικά ως απότομο άλγος, ή μια αίσθηση καψίματος στους συνδεόμενους μύες και τένοντες . Η ΟΑ μπορεί να προκαλέσει θόρυβο τριξίματος όταν η πληγείσα άρθρωση μετακινείται ή την αγγίζουμε, και οι ασθενείς μπορεί να βιώσουν σπασμό μυών και συσπάσεις στους τένοντες. Υγρός και κρύος καιρός αυξάνουν τον πόνο σε πολλούς ασθενείς.
Η ΟΑ συνήθως επηρεάζει τα άνω και κάτω άκρα , τη σπονδυλική στήλη και τις αρθρώσεις μεγάλου φορτίου , όπως η άρθρωση του ισχίου και γόνατος, αν και θεωρητικά, οποιαδήποτε άρθρωση στο σώμα μπορεί να επηρεαστεί. Όπως η ΟΑ προχωρεί, οι αρθρώσεις που επηρεάζονται φαίνονται μεγαλύτερες, είναι σκληρές και επίπονες, και συνήθως αισθάνονται καλύτερα με ήπια χρήση, αλλά χειρότερα με υπερβολική ή παρατεταμένη χρήση, έτσι το διακρίνει από ρευματοειδή αρθρίτιδα.
Σε μικρότερες αρθρώσεις, όπως στα δάκτυλα, μπορεί να σχηματιστούν , σκληρές οστεώδεις διευρύνσεις , ονομαζόμενες κόμβος του Heberden (για τις άπω διαφαλαγγικές αρθρώσεις) και / ή κόμβος του Bouchard (για τις εγγύς διαφαλαγγικές αρθρώσεις), και αν και δεν είναι απαραιτήτως επώδυνες, εντούτοις περιορίζουν την κίνηση των δακτύλων σημαντικά. η ΟΑ στα δάχτυλα οδηγεί στο σχηματισμό κάλων, καθιστώντας τα κόκκινα ή πρησμένα. Μερικοί άνθρωποι παρατηρούν αυτές τις φυσικές αλλαγές πριν αντιμετωπίσουν οποιοδήποτε πόνο.
Η ΟΑ είναι η πιο κοινή αιτία του οιδήματος άρθρωσης, μερικές φορές ονομάζεται νερό στο γόνατο σε όρους ωοτοκίας , μία συσσώρευση περίσσειας υγρού στο ή γύρω από την άρθρωση του γόνατος.
Αίτια πρόκλησης
Μερικοί ερευνητές πιστεύουν ότι η μηχανική καταπόνηση στις αρθρώσεις κρύβεται πίσω από κάθε είδος οστεοαρθρίτιδας, με πολλές και ποικίλες πηγές μηχανικής καταπόνησης, περιλαμβανομένων της απόκλισης των οστών που προκαλείται από συγγενή ή παθογόνα αίτια: Μηχανική βλάβη, μεγάλο σωματικό βάρος, απώλεια της δύναμης των μυών που υποστηρίζουν αρθρώσεις και δυσλειτουργία των περιφερικών νεύρων , που οδηγεί σε ξαφνικές ή ασυντόνιστες κινήσεις που καταπονούν τις αρθρώσεις. Ωστόσο, η άσκηση, συμπεριλαμβανομένης της λειτουργίας σε περίπτωση απουσίας του τραυματισμού, δεν έχει βρεθεί να αυξάνει τον κίνδυνο ενός ατόμου να αναπτύξει οστεοαρθρίτιδα.
Η πρωτογενής οστεοαρθρίτιδα είναι μια χρόνια εκφυλιστική διαταραχή που σχετίζεται με, αλλά δεν προκαλείται από τηγήρανση, καθώς υπάρχουν άνθρωποι που, στα ενενήντα τους χρόνια, δεν έχουν κλινικά ή λειτουργικά σημάδια της ασθένειας. Καθώς ο άνθρωπος μεγαλώνει, η περιεκτικότητα του χόνδρου σε νερό μειώνεται[10] ως αποτέλεσμα μειωμένουπρωτεογλυκανικού περιεχομένου, με αποτέλεσμα ο χόνδρος να είναι λιγότερο ελαστικός. Χωρίς τις προστατευτικές επιδράσεις των πρωτεογλυκανών, οι κολλαγόνες ίνες του χόνδρου μπορεί να γίνουν ευαίσθητες στην αποικοδόμηση και έτσι να επιδεινωθεί ο εκφυλισμός. Φλεγμονή της γύρω αρθρικής κάψας μπορεί επίσης να προκύψει, αν και συχνά ήπια (σε σύγκριση με ό, τι συμβαίνει στη ρευματοειδή αρθρίτιδα). Αυτό μπορεί να συμβεί επειδή τα προϊόντα αποικοδόμησης του χόνδρου απελευθερώνονται στον αρθρικό χώρο, και τα επιθηλιακά κύτταρα της άρθρωσης προσπαθούν να τα απομακρύνουν. Νέες οστικές προεκβολές, που ονομάζεται "σπιρούνια" ή οστεόφυτα, μπορεί να σχηματιστούν στο περιθώριο των αρθρώσεων, ενδεχομένως σε μια προσπάθεια βελτίωσης της συμβατότητας των επιφανειών του αρθρικού χόνδρου. Αυτές οι αλλαγές των οστών, σε συνδυασμό με την φλεγμονή, μπορεί να είναι ταυτόχρονα επώδυνες και εξουθενωτικές.
Μια σειρά από μελέτες έχουν δείξει ότι υπάρχει μια μεγαλύτερη επικράτηση της ασθένειας μεταξύ των αδελφών και κυρίως πανομοιότυπων διδύμων (μονοζυγωτικοί), που αποδεικνύουν μια κληρονομική βάση. Έως 60 % των περιπτώσεων ΟΑ πιστεύεται ότι προκύπτουν από γενετικούς παράγοντες.
Δευτερογενής Οστεοαρθρίτιδα
Αυτό το είδος OA προκαλείται από άλλους παράγοντες, όπως:
• Συγγενείς διαταραχές αρθρώσεων
• Φλεγμονώδεις ασθένειες (όπως η νόσος του Perthes), η (νόσος του Lyme), καθώς και όλες οι χρόνιες μορφές αρθρίτιδας (π.χ. πλευροχονδρίτιδα, ουρική αρθρίτιδα, και ρευματοειδής αρθρίτιδα)
• Τραυματισμός σε αρθρώσεις ή των συνδέσμων
• Η υποβάθμιση διαφόρων συνδέσμων ή η αστάθεια μπορεί να είναι ένας παράγοντας.
• Παχυσαρκία
Διάγνωση
Η διάγνωση γίνεται με εύλογη βεβαιότητα, με βάση το ιστορικό και την κλινική εξέταση. Οι ακτινογραφίες μπορούν να επιβεβαιώσουν τη διάγνωση. Οι τυπικές αλλαγές που παρατηρούνται στην ακτινογραφία περιλαμβάνουν: στένωση του μεσάρθριου διαστήματος της άρθρωσης, υποχόνδρια σκλήρυνση (αυξημένος σχηματισμός του οστού γύρω από την άρθρωση), σχηματισμός υποχόνδριας κύστης, και οστεόφυτα.
Διαχείριση
Τροποποίηση του τρόπου ζωής (όπως η απώλεια βάρους και η τακτική άσκηση) και τα αναλγητικά είναι ο στυλοβάτης της θεραπείας. Η παρακεταμόλη χρησιμοποιείται ως πρώτη γραμμή και τα αντιφλεγμονώδη συνιστώνται μόνο ως επιπρόσθετη θεραπεία ανακούφισης από τον πόνο αν αυτή δεν είναι επαρκής.
Αντιμετώπιση
• Αναλγητικά και αντιφλεγμονώδη
• Εγχύσεις κορτιζόνης
• Εγχύσεις υαλουρονικού οξέος
• Μεσοθεραπεία
• Βελονισμός
• Τροποποίηση καθημερινού τρόπου ζωής
